Перейти к:
Симптоматические лимфатические кисты после онкоурологических операций на органах малого таза и влияние их анатомической локализации на клиническую картину
https://doi.org/10.21886/2308-6424-2020-8-4-72-79
Аннотация
Введение. Лимфатические кисты (ЛК) — это скопление свободной лимфатической жидкости в ограниченном пространстве (между тканями и органами), после выполнения лимфодиссекции. Они являются частыми осложнениями в онкоурологии малого таза. ЛК делятся на симптоматические и асимптоматические.
Цель исследования. Оценить влияние анатомической локализации симптоматических лимфатических кист (сЛК) на клиническую картину.
Материалы и методы. С января 2017 по март 2020 года выполнено 203 радикальных простатэктомий (РПЭ) с тазовой лимфодиссекцией (ТЛАЭ) и 42 радикальных цистэктомий (РЦЭ) с ТЛАЭ. Из 203 пациентов после РПЭ у 13 (6,4%) развились сЛК, а из 42 пациентов после РЦЭ — у 6 (14,3%). Всем пациентам в связи с развившимися осложнениями были проведены комплексное ультразвуковое исследование (УЗИ) и мультиспиральная компьютерная томография (МСКТ) органов забрюшинного пространства, брюшной полости и малого таза для оценки локализации и объёма ЛК.
Результаты. При анализе клинической картины и данных МСКТ у 19 пациентов с сЛК, нами выделены 4 анатомические локализации ЛК: паравазально-подвздошная, паравезикальная, превезикальная и тазово-забрюшинная. Частота паравазально-подвздошных сЛК была наивысшей — 13 (68,5%) пациентов, клиническая картина: боль в проекции малого таза, лимфедема нижней конечности, температура тела ≥ 39,0оС, признаки компрессии подвздошных сосудов. Паравезикальные сЛК развились у 2 (10,5%) пациентов вследствие несостоятельности уретровезикального анастомоза. Превезикальные сЛК были выявлены у 2 (10,5%) пациентов, больные отмечали прогрессирующее недержание мочи и боль над лонным сочленением. Тазово-забрюшинные сЛК наблюдали у 2 (10,5%) пациентов: тянущая боль в поясничной области, температура тела ≥ 38,0оС вследствие сдавления мочеточника и развития обструктивного пиелонефрита, а также имелась компрессия нижней полой вены лимфатической кистой. В 18 случаях выполнили оперативное вмешательство: чрескожное дренирование ЛК под ультразвуковым контролем у 12 (63,2%) пациентов, лапароскопическую марсупиализацию ЛК у 3 (15,7%) пациентов, открытую методику у 3 (15,7%) и в 1 (5,4%) случае лечение было консервативным.
Заключение. Симптоматические ЛК могут быть классифицированы по 4 анатомическим локализациям, которые определяют их клиническую симптоматику. Большинство сЛК нуждаются в оперативном вмешательстве.
Ключевые слова
Для цитирования:
Котов С.В., Простомолотов А.О. Симптоматические лимфатические кисты после онкоурологических операций на органах малого таза и влияние их анатомической локализации на клиническую картину. Вестник урологии. 2020;8(4):72-79. https://doi.org/10.21886/2308-6424-2020-8-4-72-79
For citation:
Kotov S.V., Prostomolotov A.О. Symptomatic lymphatic cysts after oncourological operations on the pelvic organs and influence of their anatomical localization on the clinical appearance. Urology Herald. 2020;8(4):72-79. (In Russ.) https://doi.org/10.21886/2308-6424-2020-8-4-72-79
Введение
Лимфатические кисты (лимфоцеле) представляют собой скопление лимфатической жидкости в ограниченном пространстве после выполнения тазовой лимфаденэктомии (ТЛАЭ): вдоль подвздошных кровеносных сосудов, в обтураторной ямке, в пара- и предпузырном пространствах, забрюшинно. Лимфатические сосуды в меньшей степени, чем кровеносные, содержат гладкую мускулатуру, они неспособны к полноценной вазоконстрикции. Из этого следует, что при выполнении лимфаденэктомии, при которой происходит обширное повреждение жировой ткани вдоль границ лимфодиссекции, афферентные лимфатические сосуды остаются открытыми на длительный срок (до 48 часов), что ведёт к развитию лимфатических осложнений, таких как длительная лимфорея, лимфостаз и формирование лимфатических кист (ЛК) [1].
Зарубежные и отечественные авторы в своих исследованиях сообщают о разной частоте возникновения лимфоцеле после радикальной простатэктомии (РПЭ) и радикальной цистэктомии (РЦЭ). В исследовании W.Y. Khoder et al. частота образования ЛК составила 26% (304 пациента из 1163, которым выполнили позадилонную РПЭ с тазовой лимфодиссекцией). Лимфатические кисты выявляли ультразвуковым исследованием органов брюшной полости и малого таза. Из 304 пациентов лишь у 28 (9%) кисты имели клиническую симптоматику и потребовали выполнения оперативного вмешательства [2].
В работе V. Novotny et al. продемонстрировано 516 случаев выполнения РЦЭ с тазовой лимфаденэктомией, частота лимфатических кист составила 8,1% (42 пациента). Из 42 пациентов 14 (2,7%) подверглись хирургическому вмешательству в связи с развитием симптоматических ЛК [3].
В отечественном ретроспективном исследовании К.М. Нюшко и соавт. сообщено о выполнении позадилонной РПЭ с расширенной ТЛАЭ 59 пациентам, у 9 (15,3%) из них развились симптоматические ЛК [4].
Описано множество факторов риска развития симптоматических ЛК, такие как возраст и индекс массы тела пациента, антикоагулянтная профилактика, хирургический доступ, тип тазовой лимфодиссекции, количество удалённых лимфатических узлов и наличие их метастатического поражения. Изучались способы профилактики симптоматических лимфоцеле: применение различных методов лигирования лимфатических сосудов и лимфостатических средств, установка страховых дренажей, формирование брюшинного лоскута или выполнение перитонеальной фенестрации. Несмотря на это, частота развития симптоматических ЛК остаётся на высоком уровне. Клиническая симптоматика связана с давлением лимфоцеле на различные соседние органы и сосуды. ЛК могут клинически проявляться болевым синдромом в брюшной полости и приводить к серьёзным последствиям, таким как тромбоз глубоких вен нижних конечностей, развитие кишечной непроходимости, отеки мягких тканей, абсцедирование ЛК, формирование уретерогидронефроза, развитие сепсиса и тромбоэмболии лёгочной артерии [5][6].
Целью нашего ретроспективного исследования является анализ клинических проявлений симптоматических ЛК в зависимости от их анатомической локализации после РПЭ с тазовой лимфодиссекцией и РЦЭ с тазовой лимфодиссекцией и собственного опыта лечения симптоматических ЛК.
Материалы и методы
С января 2017 года по март 2020 года в университетской клинике урологии РНИМУ им. НИ. Пирогова на базе Городской клинической больницы № 1 им. Н. И. Пирогова было выполнено 203 радикальных простатэктомий с ТЛАЭ и 42 радикальных цистэктомий с ТЛАЭ. Из 203 пациентов у 13 (6,4%) развились симптоматические ЛК, а у 38 (18,7%) - асимптоматические ЛК. Из 42 пациентов, которым выполнили РЦЭ с ТЛАЭ у 6 (14,3%) развились симптоматические ЛК, а у 7 пациентов (16,7%) - асимптоматические ЛК.
Радикальную простатэктомию осуществляли различными доступами: экстраперитонеальным — позадилонная простатэктомия без формирования брюшинного лоскута у 7 пациентов (53,8%) из 13, позадилонная простатэктомия с формированием брюшинного лоскута у 5 (38,5%), трансперитонеальным — лапароскопическая радикальная простатэктомия (ЛРПЭ) у 1 пациента (7,7%).
Радикальную цистэктомию в большинстве случаев выполняли лапароскопически у 4 пациентов (66,7%) из 6, открыто — у 2 пациентов (33,3%). Среди методик деривации мочи преобладала операция Брикера (у 5 пациентов). Одному пациент была произведена операция Штудера.
Всем пациентам помимо стандартного компрессионного трикотажа проводили периоперационную тромбопрофилактику инъекциями низкомолекулярных гепаринов в подкожно-жировую клетчатку живота, начинавшуюся за 12 часов до операции и продолжавшуюся амбулаторно в течение 30 дней.
Статистическая обработка данных выполнена с помощью электронных таблиц "Microsoft Office Excel 2010" (Microsoft Corporation, США). Количественные показатели были представлены в виде медианы и интерквартильного размаха Me (Q1 - Q3), где Me — медиана, Q1 —первый квартиль (25%), Q3 — третий квартиль (75%).
Результаты
В общей сложности 203 пациента с раком предстательной железы перенесли позадилонную или лапароскопическую радикальную простатэктомию с тазовой лимфодиссекцией. Из 203 пациентов у 13 (6,4%) развились симптоматические ЛК. Стандартная лимфодиссекция была выполнена 5 пациентам (38,5%), а расширенная - 8 пациентам (61,5%). Медиана количества удалённых лимфатических узлов составила 21 (15 - 27). Гистологические результаты РПЭ с ТЛАЭ представлены в таблице 1.
Таблица 1. Результаты патогистологического исследования биоматериала 13 пациентов после радикальной простатэктомии с тазовой лимфодиссекцией
Table 1. The results of histopathological examination of 13 patients` biomaterial after radical prostatectomy with pelvic lymph node dissection

В сумме 42 пациента с раком мочевого пузыря перенесли открытию или лапароскопическую радикальную цистэктомию с тазовой лимфодиссекцией. Из 42 пациентов у 6 (14,3%) развились симптоматические ЛК. Стандартная лимфодиссекция была выполнена 2 пациентам (33,3%), а расширенная - 4 пациентам (66,7%). Медиана количества удалённых лимфатических узлов составила 12 (10 - 17). Гистологические результаты РЦЭ с ТЛАЭ представлены в таблице 2.
Таблица 2. Результаты патогистологического исследования биоматериала 6 пациентов после радикальной цистэктомии с тазовой лимфодиссекцией
Table 2. The results of histopathological examination of 6 patients` biomaterial after radical cystectomy with pelvic lymph node dissection

В связи с развившимися у амбулаторных пациентов жалоб они были регоспитализированы, где им проводили комплексное ультразвуковое исследование (УЗИ), ультразвуковую допплерографию сосудов нижних конечностей (УЗДГ) и мультиспиральную компьютерную томографию (МСКТ) органов забрюшинного пространства, брюшной полости и малого таза для оценки локализации и объёма ЛК. Клинические проявления лимфатических кист представлены в таблице 3.
Таблица 3. Клинические проявления у 19 пациентов лимфатическими кистами
Table 3. Clinical manifestations in 19 patients with lymphatic cysts

Обсуждение
По данным МСКТ, симптоматические ЛК классифицированы по 4 анатомическим локализациям: паравазально-подвздошные, паравезикальные, превезикальные, тазово-забрюшинные. Анатомическое расположение симптоматических ЛК влияет на клиническую картину и выбор метода оперативного вмешательства. Мы использовали чрескожное дренирование лимфатической кисты под ультразвуковым контролем с установкой дренажа в полости кисты для её опорожнения с последующим введением склерозирующих веществ, лапароскопическую марсупиализацию ЛК и открытую методику.
Паравазально-подвздошные симптоматические ЛК являлись наиболее распространенными кистами и наблюдались у 13 пациентов из 19 (68,5%). Все симптоматические ЛК после РЦЭ с ТЛАЭ развились в данной зоне. Эти кисты имели хорошо сформированную плотную соединительнотканную оболочку, которая образовалась из свернувшихся фибриновых сгустков. Лимфа, вытекающая из повреждённых афферентных лимфатических сосудов, собиралась в ограниченном пространстве вокруг и латеральнее подвздошных сосудов, иногда распространяясь на запирательную ямку, а также на мышцы тазового дна (рис. 1). Объём кист был относительно небольшим, и клиническая симптоматика была связана либо с инфицированием и формированием абсцесса в малом тазу (боль и тяжесть в проекции малого таза; температура тела > 39,0 0С), либо с давлением кисты на подвздошные сосуды (боль и тяжесть в нижней конечности, лимфостаз половых органов и нижней конечности). Чрескожное дренирование лимфатической кисты под ультразвуковым контролем с установкой дренажа при такой локализации является трудновыполнимым пособием. Впрочем, при большом объёме лимфоцеле и наличии опыта у хирурга, данный вид оперативного вмешательства может быть успешным. Если произошло инфицирование кисты с формированием абсцесса в малом тазу, то рекомендуется выполнение внебрюшинной лапароскопической марсупиализации или использование открытой хирургии.
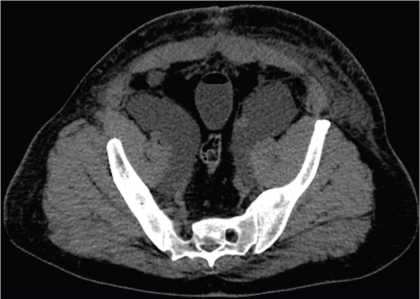
Рисунок 1. Мультиспиральная компьютерная томография органов мочевыделительной системы (аксиальный срез): визуализируются паравазально-подвздошные лимфатические кисты с обеих сторон
Figure 1. Multispiral computed tomography of the urinary system (axial slice): paravasal-iliac lymphatic cysts are visualized on both sides
Паравезикальные симптоматические ЛК были выявлены у 2 пациентов из 19 (10,5%). Лимфа скапливалась и заполняла промежутки между боковой стенкой малого таза и мочевым пузырём, ЛК формировались с одной или обеих сторон от мочевого пузыря (рис. 2). Две кисты могут сообщаться друг с другом спереди от мочевого пузыря, образуя одну большую полость. Данный тип кисты содержит большие объёмы лимфы (более 1 литра) и формируется достаточно быстро после радикальной простатэктомии с ТЛАЭ. Клиническая симптоматика связана с болью и тяжестью в проекции малого таза, а в некоторых случаях с компрессией мочевого пузыря. По данным ретроградной цистографии и ретроградной уретроцистоскопии у пациентов отмечали несостоятельность уретро-везикального анастомоза. Дифференциальная диагностика данного вида кист проводится между уриномой, гематомой и абсцессом в малом тазу. Чрескожное дренирование лимфатической кисты под ультразвуковым контролем с установкой дренажа, внебрюшинная лапароскопическая марсупиализации кисты или открытая хирургия при таком типе не вызывают трудностей.

Рисунок 2. Мультиспиральная компьютерная томография органов мочевыделительной системы (аксиальный срез): визуализируется правосторонняя паравезикальная лимфатическая киста, смещающая мочевой пузырь влево. В мочевом пузыре определяется баллончик уретрального катетера
Figure 2. Multispiral computed tomography of the urinary system (axial slice): right-sided paravesical lymphatic cyst is visualized, displacing the bladder to the left. A urethral catheter balloon is indicated in the bladder
Превезикальные симптоматические ЛК наблюдали у 2 пациентов из 19 (10,5%). Лимфатическая жидкость скапливалась, формируя ЛК между передней поверхностью мочевого пузыря и стенкой брюшной полости (рис. 3). Клиническая картина связана с тяжестью над лонным сочленением и прогрессирующим недержанием мочи. При таком типе кисты выполнение чрескожного дренирования под ультразвуковым контролем с установкой дренажа является оптимальным выбором, однако частота рецидивирования таких кист остаётся высокой.
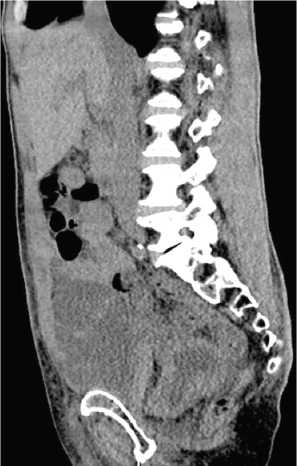
Рисунок 3. Мультиспиральная компьютерная томография органов мочевыделительной системы (сагитальный срез): визуализируется превезикальная лимфатическая киста, смещающая мочевой пузырь глубже в таз
Figure 3. Multispiral computed tomography of the urinary system (sagittal slice): prevesical lymphatic cyst is visualized, displacing the bladder downward
Тазово-забрюшинные симптоматические ЛК были выявлены у 2 пациентов из 19 (10,5%). Вначале лимфатическая жидкость поступает в малый таз и далее распространяется вдоль подвздошных сосудов в забрюшинное пространство, скапливаясь позади почки и формируя забрюшинную часть ЛК (рис. 4). Данный вид кисты может содержать большие объёмы лимфы. Клиническая картина связана со сдавлением мочеточника и развитием обструктивного пиелонефрита (тянущая боль в поясничной области, температура тела > 38,0 0С). Также развивается компрессия нижней полой вены (рис. 4). В литературе описан ряд других симптомов, связанных с данным типом кист: динамическая кишечная непроходимость и кишечные колики, однако мы не нашли этому подтверждения [7]. Метод оперативного вмешательства при таком типе кисты выбирает хирург, однако первым этапом необходимо восстановить пассаж мочи по верхним мочевыводящим путям.
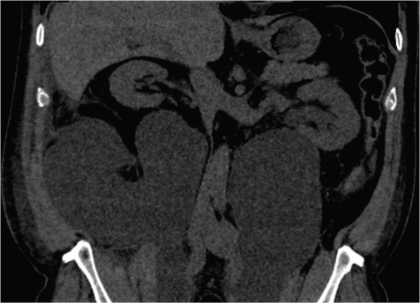
Рисунок 4. Мультиспиральная компьютерная томография органов мочевыделительной системы (фронтальный срез): визуализируются тазово-забрюшинные лимфатические кисты с обеих сторон. Справа визуализируется сдавленная нижняя полая вена. Слева визуализируется расширенная чашечно-лоханочная система, вследствие сдавления мочеточника
Figure 4. Multispiral computed tomography of the urinary system (frontal slice): pelvic-retroperitoneal lymphatic cysts are visualized. A compressed inferior vena cava is visualized on the right. A pelvicalyceal system is visualized on the left, due to compression of the ureter
В исследовании W.Y. Khoder et al. продемонстрировано преимущество лапароскопической марсупиализации в лечении симптоматических ЛК, которые не были восприимчивы к консервативной тактике или к чрескожному дренированию ЛК под ультразвуковым контролем. Из 105 пациентов, которым выполнили лапароскопическую марсупиализацию, лишь у 3 (2,9%) данная техника была неэффективна. Авторы связывают это с недостаточным формированием перитонеального окна в ЛК. Двум пациентам была выполнена повторная лапароскопическая марсупиализация, одному потребовалось открытое вмешательство [7].
В нашем исследовании чрескожное дренирование ЛК под ультразвуковым контролем с установкой дренажа в полость кисты было выполнено 12 пациентам (63,2%), лапароскопическая марсупиализации ЛК в 3 случаях (15,7%), открытая хирургия 3 пациентам (15,7%). У 1 больного (5,4%) лечение было консервативным. Из 12 пациентов, которым было выполнено чрескожное дренирование ЛК под ультразвуковым контролем с установкой дренажа в полость кисты, у 2 (16,7%) развились повторные симптоматические ЛК. В этих двух случаях мы применили лапароскопическую марсупиализацию, которая оказалась успешной (рис. 5). В послеоперационном периоде выполняли регулярное комплексное УЗИ органов забрюшинного пространства, брюшной полости и малого таза. Среднее время наблюдения за пациентами составило 3 месяца от повторного оперативного вмешательства по поводу симптоматических ЛК.
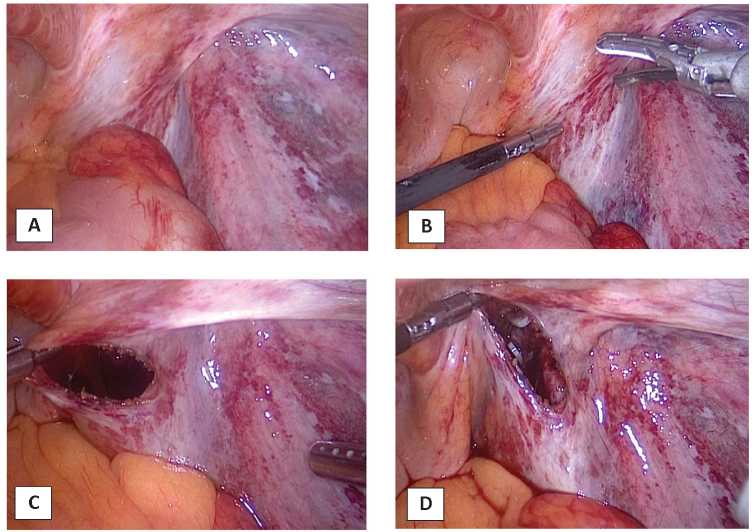
Рисунок 5. Лапароскопическая марсупиализация паравазально-подвздошной лимфатической кисты справа: A, B — по ходу подвздошных сосудов определяется выпячивание париетального листка брюшины, выстилающего переднюю брюшную стенку; C — справа под латеральной складкой вскрыта париетальная брюшина и эвакуировано 500 мл лимфатической жидкости; D — выкроено перитонеальное окно, через которое визуализируется полость кисты и правая наружная подвздошная артерия
Figure 5. Laparoscopic marsupialization of the paravasal-iliac lymphatic cyst on the right: A, B — the protrusion of the parietal peritoneum lining the anterior abdominal wall is determined along the iliac vessels; C — the parietal peritoneum was opened and 500 ml of lymphatic fluid was evacuated on the right under the lateral fold; D — a peritoneal window was cut through which the cavity of the cyst and the right external iliac artery are visualized
Заключение
Анатомическая локализация симптоматических ЛК, безусловно, влияет на клинические проявления заболевания и определяет дальнейшую тактику хирургического лечения. Симптоматические ЛК могут быть классифицированы по 4 анатомическим локализациям: паравазальноподвздошные, паравезикальные, превезикальные и тазово-забрюшинные. Методом выбора при больших, неинфицированных, симптоматических и рецидивирующих ЛК является лапароскопическая марсупиализация. Осложнения при данном виде оперативного вмешательства редки, а процент рецидивирования ЛК крайне низок.
Список литературы
1. White M, Mueller PR, Ferrucci JT Jr, Butch RJ, Simeone JF, Neff CC, Yoder I, Papanicolaou N, Pfister RC. Percutaneous drainage of postoperative abdominal and pelvic lymphoceles. AJR Am J Roentgenol. 1985;145(5):1065-9. DOI: 10.2214/ajr.145.5.1065
2. Khoder WY, Trottmann M, Buchner A, Stuber A, Hoffmann S, Stief CG, Becker AJ. Risk factors for pelvic lymphoceles postradical prostatectomy. Int J Urol. 2011;18(9):638-43. DOI: 10.1111/j.1442-2042.2011.02797.x
3. Novotny V, Hakenberg OW, Wiessner D, Heberling U, Litz RJ, Oehlschlaeger S, Wirth MP. Perioperative complications of radical cystectomy in a contemporary series. Eur Urol. 2007;51(2):397-401; discussion 401-2. DOI: 10.1016/j.euru-ro.2006.06.014
4. Патент на изобретение RU 2674976 C2/13.12.2018. Заявка № 2018111102 от 28.03.2018. Нюшко К.М., Крашенинников А.А., Темиргереев М.З., Алексеев Б.Я., Воробьев Н.В., Каприн А.Д. Способ профилактики лимфореи и лимфо-кист у больных раком предстательной железы после хирургического лечения. Доступно по: https://patentscope.wipo.int/search/ru/detail.jsf?docId=RU219320048 Ссылка активна на 19.10.2020.
5. Naselli A, Andreatta R, Introini C, Fontana V, Puppo P. Predictors of symptomatic lymphocele after lymph node excision and radical prostatectomy. Urology. 2010;75(3):630-5. DOI: 10.1016/j.urology.2009.03.011
6. Capitanio U, Pellucchi F, Gallina A, Briganti A, Suardi N, Sa-lonia A, Abdollah F, Di Trapani E, Jeldres C, Cestari A, Kara-kiewicz PI, Montorsi F. How can we predict lymphorrhoea and clinically significant lymphocoeles after radical prostatectomy and pelvic lymphadenectomy? Clinical implications. BJU Int. 2011;107(7):1095-101. DOI: 10.1111/j.1464-410X.2010.09580.x
7. Khoder WY, Gratzke C, Haseke N, Herlemann A, Stief CG, Becker AJ. Laparoscopic marsupialisation of pelvic lymphoceles in different anatomic locations following radical prostatectomy. Eur Urol. 2012;62(4):640-8. DOI: 10.1016/j.eururo.2012.05.060
Об авторах
С. В. КотовРоссия
Котов Сергей Владиславович — доктор медицинских наук, профессор; заведующий кафедрой урологии и андрологии РНИМУ им. Н.И. Пирогова Минздрва России.
117997, Москва, ул. Островитянова, д. 1.
Конфликт интересов: Авторы заявляют об отсутствии конфликта интересов.
А. О. Простомолотов
Россия
Простомолотов Артём Олегович — аспирант кафедры урологии и андрологии РНИМУ им. Н.И. Пирогова Минздрава России.
117997, Москва, ул. Островитянова, д. 1.
тел.: +7 (925) 124-36-79
Конфликт интересов: Авторы заявляют об отсутствии конфликта интересов.
Рецензия
Для цитирования:
Котов С.В., Простомолотов А.О. Симптоматические лимфатические кисты после онкоурологических операций на органах малого таза и влияние их анатомической локализации на клиническую картину. Вестник урологии. 2020;8(4):72-79. https://doi.org/10.21886/2308-6424-2020-8-4-72-79
For citation:
Kotov S.V., Prostomolotov A.О. Symptomatic lymphatic cysts after oncourological operations on the pelvic organs and influence of their anatomical localization on the clinical appearance. Urology Herald. 2020;8(4):72-79. (In Russ.) https://doi.org/10.21886/2308-6424-2020-8-4-72-79